Причины появления
Катаракта возникает и начинает прогрессировать, если в глазных хрусталиках идет скопление лишних веществ органического (жир, белок) и неорганического (кальций, фосфор) происхождения. Такое наблюдается по различным причинам:
Возрастные изменения
На фоне старения организма у питомцев замедляется метаболизм, в итоге нарушается должное соотношение белка и воды, что провоцирует помутнение линзы.
Любые травмы, особенно опасны:удары лбом, височной частью или глазом об острые предметы;
падение с высоты.
Болезни:сахарный диабет;
конъюнктивит, особенно запущенной формы;
камни или песок в почках;
воспаления желчного пузыря;
проблемы эндокринной системы;
ожирение.
Нарушения в рационе:неверно подобранный корм;
длительные голодания;
переедание;
еда с хозяйского стола;
чередование натуральной пищи и промышленных кормов;
недостаточное количество воды за сутки. Важно: грязная вода или с большим количеством вредных элементов также может стать причиной помутнения хрусталика.
Резкое повышение глазного давления.
Неправильно подобранный курс лекарственных препаратов. Примечание: часто потерю зрения провоцируют неверно назначенные гормональные таблетки или инъекции.
Пережитый стресс, например, при длительной поездке. Важно: на фоне стрессов помутнение хрусталиков диагностируется только в 2% — 3% всех случаев.. Ветеринарами определено, что есть несколько пород, наиболее подверженных прогрессированию катаракты, особенно после 6 – 7 лет:
Ветеринарами определено, что есть несколько пород, наиболее подверженных прогрессированию катаракты, особенно после 6 – 7 лет:
- персы;
- британцы;
- сфинксы.
нтересный факт: диагностика у беспородных кошек наблюдается только в 15% случаев.
Удаление вторичной катаракты
Для уточнения диагноза и исключения иных причин ухудшения зрительных функций офтальмолог производит тщательное обследование, требующее расширения зрачка.
В обязательном порядке определяют:
остроту зрения и рефракцию;
уровень внутриглазного давления;
состояние передних оптических сред и положение интраокулярной линзы;
возможные изменения на глазном дне.
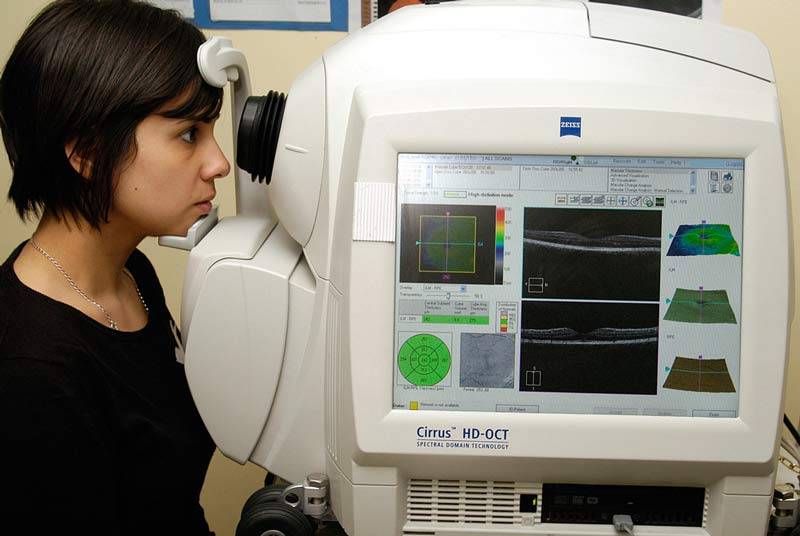
В сомнительных случаях, когда наблюдается значительное снижение зрения, а капсула хрусталика относительно прозрачная, могут понадобиться дополнительные обследования – периметрия, ретинография, оптическая когерентная томография (ОКТ) сетчатки и т.д.
Объем диагностических мероприятий перед удалением катаракты вторичной для каждого пациента индивидуален и определяется лечащим врачом.
При определении вторичной катаракты как основной причины жалоб показано ее удаление – дисцизия – в плановом порядке.
Противопоказания к удалению катаракты вторичной:
острые воспалительные процессы в глазном яблоке, в том числе период обострения хронических. После купирования воспаления возможно проведение YAG-лазерной дисцизии;
высокие цифры внутриглазного давления. Фотодеструктивную операцию выполняют после компенсации ВГД;
смещение (дислокация) интраокулярной линзы. Вопрос решают индивидуально после консультации микро- и лазерного хирургов;
помутнение передних светопреломляющих сред (рубцы, дистрофические процессы или отек в роговице и т.п.);
наличие новообразованных сосудов в зоне операции;
психофизические особенности пациента, которые помешают правильному положению и неподвижности при выполнении вмешательства.
Удаление вторичной катаракты лазером
Механическое (ручное) вторичное удаление катаракты практически не применяется, исключения составляют чрезвычайно толстые «пленки» – свыше 1.2 мм. С 1970-х годов в офтальмологических клиниках для лечения вторичной катаракты используют иттрий-алюминиево-гранатовый лазер (Nd:YAG).

Удаление катаракты вторичной лазером происходит амбулаторно и не требует сбора анализов. Процедура безболезненная, занимает несколько минут.
В день операции, после тонометрии, пациенту закапывают капли, расширяющие зрачок и дают таблетку диакарба для профилактики подъема внутриглазного давления. Полный мидриаз достигается через 40-60 минут. После этого закапывают средства местной анестезии.
Удаление вторичной катаракты лазером выполняют в положении сидя, важное условие – неподвижное положение головы и глазного яблока (подбородок не сдвигать, лоб прижать к головному упору, смотреть прямо перед собой).
Во время операции к «замороженной» поверхности глаза приставляется офтальмологическая линза, ощущаются яркие вспышки света, слышны негромкие щелчки работы лазерной установки. Вмешательство может сопровождаться чувством легкого покалывания. Длительность процедуры – 5-10 минут.
Зрение восстанавливается в тот же день по мере сужения зрачка – за 4-8 часов. В редких случаях процесс может затянуться до недели. Контрольные осмотры проводят на следующий день после удаления вторичной катаракты лазером и через 2 недели.
Что такое катаракта?

В этой статье
Катаракта глаза — это опасное офтальмологическое заболевание, для которого характерно снижение прозрачности хрусталика, приводящее к постепенному падению зрения. Он играет основную роль в фокусировке света на сетчатой оболочке, располагающейся в задней части глаза. Сетчатка, в свою очередь, преобразует свет в нервные импульсы, которые мозг трансформирует в зрительные образы. Характерное для катаракты помутнение искажает свет, препятствуя его прохождению. Сам хрусталик располагается позади радужной оболочки и невооруженным глазом совершенно не заметен до тех пор, пока не помутнеет.
По этой причине катаракта часто не диагностируется своевременно, так как зрение ухудшается постепенно. Как правило, этот недуг поражает оба глаза одновременно, но на одном из них может прогрессировать быстрее. Само слово «катаракта» произошло от греческого «cataractos», что в переводе означает водопад. Смысл термина заключается в том, что зрение затуманивается, а изображение предметов человек видит словно сквозь поток воды, то есть искаженно. Это сравнение помогает офтальмологам более понятно донести до своих пациентов суть заболевания, когда они задают вопрос о катаракте: «Что это такое?»
Причины катаракты
Первые признаки помутнения наблюдается в возрасте 40-50 лет. В настоящий момент точная этиология и патогенез каратогенеза до сих пор не известны. В офтальмологии популярна теория свободно- радикального окисления.
«Свободные радикалы» – это молекулы, которые обладают свободным электроном. Они легко вступают в биохимические реакции и вызывают очень сильный окислительный стресс клеток хрусталиковых волокон. Свободные радикалы нарушают синтез ДНК и РНК, мешают синтезу белковых микроструктур, снижают энергетический баланс, разрушают клеточные ферменты.
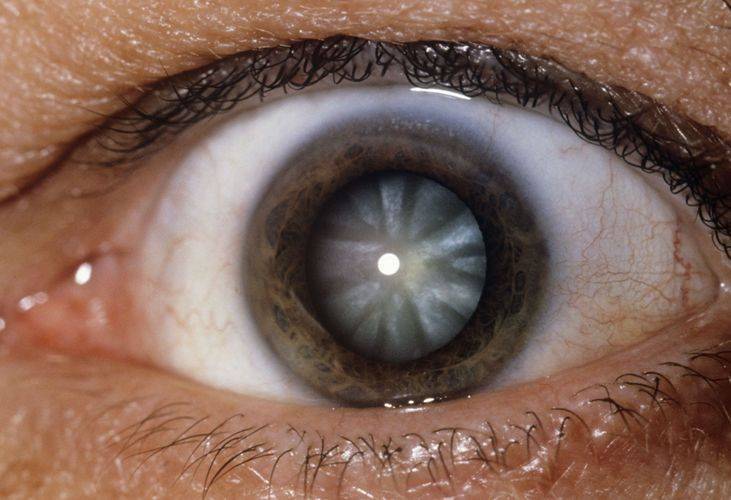
Основные метаморфозы, которые происходят со старением:
- Уменьшение диффузии воды во внутренние микроструктуры;
- Кристаллические перестройки за счет накопления высокомолекулярных агентов и нерастворимых белков (денатуратов);
- Накопление конечных продуктов реакции гликирования (AGE), липидов, снижение содержания восстановленного глутатиона и разрушение аскорбиновой кислоты.
Свободные радикалы в организме образуются в основном при ультрафиолетовом излучении и при курении.
Нарушение метаболических процессов и появление участков непрозрачности иногда связано с изменением химического состава внутриглазной жидкости. Пусковым механизмом служит сильное физическое истощение после перенесенных вирусных и инфекционных заболеваний, анорексия, анемия, радиационное облучение, острое и хроническое отравление (например, ртутью).
| Многие лекарства могут способствовать патологии, в том числе кортикостероиды (такие как преднизолон и кортизон), транквилизаторы, радиомиметические препараты, хинолин, метотрексат, оральные контрацептивы, спорынья, сульфаниламид, стрептозотоцин. |
Патологии, повышающие риск возникновения катаральных изменений, включают в себя диабет, высокое кровяное давление, ожирение и заболевания кожи, такие как атопический дерматит (тип экземы). Они иногда связаны с паратиреоидной тетанией, которая возникает из-за атрофии или тиреоидэктомии паращитовидных желез.
Врожденные типы болезни, возникают при рождении или раннем детстве, вызваны наследственными расстройствами (синдром Дауна) или инфекциями (например, краснуха или герпес).
Помутнение развивается после травм, ожогов, перенесенных вмешательств. Радиационные или электромагнитные излучения могут стимулировать процесс эксфолиации, что приводит к нарушению структуры хрусталиковых волокон и окислительных систем органа.
У человека наблюдается следующая клиническая симптоматика: «затуманенность» зрения, ухудшается ночное видение, ослабляется цветовое восприятие, появляется повышенная чувствительность к яркому свету и диплопия. При таком состоянии невозможна оптическая или контактная коррекция. На последней стадии зрачок становится молочно-белого цвета.
Анализы крови, мочи и рентген
Общий клинический анализ крови у животных с сахарным диабетом обычно нормальный. Гематокрит может быть нормальным, низким или высоким. Может присутствовать «стрессовая лейкограмма», нейтрофилия со сдвигом влево при наличии инфекционного процесса.
В биохимическом анализе крови могут быть повышены аланинаминотрансфераза, аспартатаминотрансфераза и щелочная фосфатаза. Также могут присутствовать липемия и/или гиперхолестеринемия.
В анализе мочи обнаруживают глюкозурию, которую могут дополнять протеинурия, бактериурия, кетонурия. Удельный вес мочи может быть различным.
У больных сахарным диабетом желательно выполнять посев мочи с определением чувствительности к антибиотикам, даже если при микроскопии осадка мочи не выявлено лейкоцитов, так как собаки и кошки с ослабленным иммунитетом могут иметь инфекции мочевыводящих путей с малым количеством лейкоцитов. Кроме того, глюкозурия увеличивает риск инфекций мочевыводящих путей.
Рентгенография — исследование, которое довольно часто проводят диабетическим пациентам. Оно может помочь оценить наличие других сопутствующих патологий, например, неоплазии. У кошек и собак без сопутствующих диагнозов можно обнаружить увеличение печени на рентгенограмме брюшной полости и гиперэхогенную структуру паренхимы печени на ультразвуковом исследовании. Наличие же других изменений зависит от наличия сопутствующего заболевания.
Если проблема все же есть
Клинические проявления недуга нарастают постепенно: снижается острота зрения, возникают блики и двоение в глазах. Операцию врачи рекомендуют проводить, когда начинает страдать качество жизни. То есть человек испытывает затруднения с повседневной активностью – чтением книг, вождением автомобиля или осуществлением профессиональной деятельности. Все профилактические мероприятия, будь то режим питания или физические нагрузки, не помогут избавиться от проблемы.
Оперативное вмешательство заключается в малотравматичном удалении хрусталика и установки на его место искусственной линзы. Вся процедура занимает от 30 до 45 минут, проводится под местной анестезией и предполагает быстрое восстановление. Через несколько часов пациента отпускают домой, где он проводит в покое первые сутки, следуя рекомендациям специалистов.
Экстракция хрусталика – одна из самых безопасных операций. Оказавшись в руках профессионалов, вы сможете избавиться от зрительного дискомфорта. А возможности современной микрохирургии сделают восстановительный период быстрым и комфортным.
Стоимость услуг при лечении ядерной катаракты
| № | Название услуги | Цена в рублях | Запись на прием |
|---|---|---|---|
| 2009003 | Оптико-реконструктивное вмешательство на переднем отрезке глаза при катаракте и посттравматических и п/о изменениях | 90000 | Записаться |
| 2008047 | Факоэмульсификация при осложненной, зрелой и перезрелой катаракте 3 категория сложности | 86880 | Записаться |
| 2008046 | Факоэмульсификация при осложненной, зрелой и перезрелой катаракте 2 категория сложности | 79650 | Записаться |
| 2008045 | Факоэмульсификация при осложненной, зрелой и перезрелой катаракте 1 категория сложности | 77400 | Записаться |
| 2008044 | Факоэмульсификация при начальной и незрелой катаракте 3 категория сложности | 71220 | Записаться |
| 2008043 | Факоэмульсификация при начальной и незрелой катаракте 2 категория сложности | 67080 | Записаться |
| 2014001 | Сквозная кератопластика+факоэмульсификация или экстракция катаракты с имплантацией ИОЛ (2 категория сложности) | 96000 | Записаться |
| 2014003 | Сквозная кератопластика+реконструкция передней камеры с пластикой радужки,факоэмульсификация или экстракция катаракты с имплонтацией ИОЛ | 120000 | Записаться |
| 2014005 | Глубокая передняя послойная кератопластика+факоэмульсификация или экстракция катаракты с имплантацией ИОЛ (2 категория сложности) | 108000 | Записаться |
| 2014007 | Задняя послойная эндотелиальная кератопластика+факоэмульсификация или экстракция катаракты с имплантацией ИОЛ | 84000 | Записаться |
| 2008041 | Дисцизия вторичной катаракты | 9000 | Записаться |
| 2008053 | Набор расходных материалов и интраокулярная линза импортного производства для факоэмульсификации катаракты с удалением катаракты. | 42000 | Записаться |
| 2008005 | Ультразвуковая факоэмульсификация с имплантацией ИОЛ при начальной и незрелой возрастной катаракте | 79650 | Записаться |
| 2008007 | Ультразвуковая факоэмульсификация с имплантацией ИОЛ при осложненной, зрелой и перезрелой возрастной катаракте | 84440 | Записаться |
| 2008012 | Удаление катаракты без факоэмульсификации + ИОЛ | 40200 | Записаться |
| 2008021 | Экстракция катаракты с имплантацией искусственного хрусталика первой категории сложности | 40500 | Записаться |
| 2008022 | Экстракция катаракты с имплантацией искусственного хрусталика второй категории сложности | 45600 | Записаться |
| 2008023 | Экстракция катаракты с имплантацией искусственного хрусталика третьей категории сложности | 50400 | Записаться |
Выбор технологии коррекции зрения
Правильно подобрать искусственный хрусталик (интраокулярную линзу – ИОЛ) и принять решение о возможности проведения операции может только врач-офтальмолог. Существует несколько видов ИОЛ:
- Монофокальные линзы. Обеспечивают наилучшее качество зрения на определенной дистанции (вблизи или вдаль). После имплантации таких линз пациенты должны пользоваться очками для чтения или для зрения вдаль.
- Мультифокальные линзы. Позволяют пациентам хорошо видеть на разных расстояниях (вблизи, на средних расстояниях и вдаль) и уменьшить или вообще устранить необходимость в ношении очков после операции.
- Торические линзы. Позволяют получить высокую остроту зрения пациентам с катарактой, которым требуется также коррекция исходного роговичного астигматизма.
Пройдите полное обследование зрения
в глазной клинике «Леге Артис»
Пора исправить зрение!
Запись на прием по телефону:
8(804) 333-02-14
Звонок бесплатный
Что представляет собой операция по удалению катаракты?
Операция по замене хрусталика глаза при катаракте — это одна из самых безопасных и успешных процедур, которые выполняются в нашем центре сегодня. Современное высокотехнологичное оборудование и колоссальный опыт наших специалистов позволили снизить все возможные риски, связанные с хирургическим вмешательством, сделать эту операцию простой, хорошо переносимой, безболезненной и быстрой (10-15 минут).
Операция проводится под местной анестезией в виде обезболивающих капель, которые закапывают за несколько минут до операции.
В ходе операции выполняется маленький (около 2 мм) разрез по краю роговицы, через который хирург, с помощью микроинструмента, ультразвуковыми волнами дробит мутный хрусталик и удаляет его из глаза, после чего через тот же микроразрез устанавливает искусственную линзу.
В течение операции по замене хрусталика пациент не испытывает болевых ощущений, возможны ощущения поглаживания или легкого давления на глаз.
Лечение катаракты
Сегодня для лечения катаракты врачи применяют комплексный подход, сочетающий медикаментозную терапию и оперативные методы лечения. Используемые препараты способны замедлить или на время приостановить развитие патологического процесса. Однако процесс помутнения хрусталика необратим, на сегодняшний день не существует лекарства, которое могло бы полностью излечить катаракту.
По этой причине единственным действенным методом лечения является ультразвуковая факоэмульсификация катаракты (УЗФЭК) – хирургическое вмешательство, которое заключается в замене помутневшего хрусталика на искусственную интраокулярную линзу (ИОЛ). УЗФЭК является одной из наиболее распространенных и успешных процедур в офтальмологии.
Операция занимает 15-20 минут, процедура полностью безболезненна и хорошо переносится пациентами, так как проводится под местной анестезией (с помощью обезболивающих капель). 4 из 5 пациентов сообщили, что операция по удалению катаракты прошла намного легче, чем они ожидали.
После операции по удалению катаракты пациенты отмечают следующие изменения:
- стало легче читать;
- повысилась социальная активность;
- снизилось количество стрессовых ситуаций;
- снизился риск падения;
- снизилась вероятность дорожно-транспортных происшествий за счет улучшенной реакции.
Лечение незрелой катаракты
При прогрессировании заболевания показано хирургическое вмешательство.
| Консервативные методы лечения незрелой катаракты – закапывание капель с витаминами, антиоксидантами и т.п. – неэффективны. |
Эта стадия болезни оптимальна для проведения современных бесшовных операций – факоэмульсификации (ФЭК). Помутнения в ядре хрусталика, так называемая «ядерная катаракта», еще не уплотнились и могут быть удалены через микропроколы.
При неизбежном дальнейшем прогрессировании появляются осложнения, которые могут затруднить или сделать невозможным лечение незрелой катаркаты бесшовным способом. К ним относятся:
офтальмогипертензия – повышение внутриглазного давления из-за набухания мутнеющего содержимого хрусталиковой сумки. Если не принять меры, развивается вторичная глаукома, вследствие чего атрофируется зрительный нерв и наступает необратимая слепота;
частичный или полный отрыв связок, подвешивающих хрусталик приводят к его подвывиху или вывиху в стекловидное тело. В этом случае хирургия осложняется и может потребовать вмешательства витреоретинального хирурга в условиях стационара;
критическое уплотнение ядра хрусталика – энергии ультразвука при проведении ФЭК недостаточно для его дробления. Операция длится дольше, чем обычно и послеоперационный период протекает сложнее и длительнее. В ряде случаев бесшовное вмешательство невозможно и микрохирургии прибегают к устаревшим методикам больших разрезов, требующих наложения швов.
Факоэмульсификация катаракты на этапе незрелой стадии протекает без осложнений и выполняется за 10-15 минут. Зрение полностью восстанавливается сразу после хирургического лечения незрелой катаракты. Послеоперационный период с ограничениями физической активности занимает один месяц.
ИОЛ AcrySoftToric
Линза AcrySoftToric – это гибкая моноблочная линза, которая имплантируется вместо помутневшего хрусталика при хирургическом лечении катаракты. Уникальная конструкция ИОЛ AcrySoftToric обусловливает ее способность уменьшать или устранять явления роговичного астигматизма и значительно улучшать некорригированное зрение вдаль. Линза AcrySoftToric обеспечивает качественное зрение и независимость от очков и контактных линз. Если у Вас катаракта, спросите у своего врача, показана ли Вам имплантация ИОЛ AcrySoftToric, чтобы сразу избавиться и от астигматизма и решить проблему со зрением
ИОЛ AcrySoftToric сделана из того же высококачественного биологически совместимого материала AcrySoft, что и более 37 миллионов уже имплантированных в мире с 1991 года искусственны хрусталиков глаз.ПОКАЗАНИЯ: Линзы AcrySoftToric предназначены для имплантации в капсульный мешок глаза для коррекции афакии и присутствующего роговичного астигматизма после удаления хрусталика при катаракте у взрослых пациентов с пресбиопией или без, которые желают улучшить некоррегированное зрение вдаль, уменьшить остаточный рефракционный цилиндр и снизить необходимость в очках для зрения вдаль.ПРЕДОСТЕРЕЖЕНИЯ: Как пациенту Вам следует проконсультироваться у своего по поводу риска и пользы хирургического лечения катаракты и выбора линз.МЕРЫ ПРЕДОСТОРОЖНОСТИ: Как и при проведении любой хирургической процедуры, возможны определенные риски, включающие нарушение зрения и повторное хирургическое вмешательство. Влияние на зрение ИОЛ AcrySofNatural у субъектов с наследственными нарушениями цветового восприятия и приобретенными дефектами цветового зрения вследствие заболевания глаз (например, глаукомы, диабетической ретинопатии, хронического увеита или других заболеваний сетчатки или зрительного нерва изучено не было
Правила питания во время периода реабилитации
Особых ограничений в плане питания после замены хрусталика послеоперационный период не предполагает. А значит никаких диет придерживаться не требуется. Рекомендуется соблюдать правильное питание и употреблять достаточное количество жидкости ежедневно. Во время реабилитации следует отказаться от мясных жирных блюд, сала и любых жареных кушаний. После удаления катаракты предпочтение стоит отдать продуктам, которые содержат витамин А — жирорастворимый элемент, относящийся к группе веществ под названием «ретиноиды».

В среднем здоровому человеку рекомендуется употреблять в сутки не менее 900 мкг мужчинам и 700 мкг — женщинам. Реабилитация после замены хрусталика несколько «корректирует» эти значения, увеличивая их в два раза. Витамин А присутствует в продуктах животного и растительного происхождения. Источники животного происхождения называются ретиноидами. Особенно много их в печени морских рыб и млекопитающих. Богаты этим веществом, полезным в послеоперационный период замены хрусталика: рыбий жир, икра, яичный желток, молоко, сметана, творог, сливочное масло, маргарин.
Растительные источники — каротиноиды. Кстати, название этой группы веществ произошло от двух слов: латинского carota, что означает морковь и греческого eidos — вид. Содержатся они в растительных источниках и одним из основных является морковь. Очень много каротиноидов в брокколи, шпинате, петрушке и других овощах зеленого цвета. Ускорить период реабилитации помогут бобовые, например: горох, фасоль, соя, нут («турецкий горох»). После того как катаракта была удалена, следует увеличить употребление желто-оранжевых фруктов и ягод. Довольного много витамина А содержится в абрикосах, персиках, дыне, облепихе и светлых сортах черешни.
Причины возникновения
Как правило, главной причиной образования катаракты глаза принято считать общее старение организма — неизбежный процесс, повлиять на который невозможно. По своей структуре хрусталик таков, что со временем может изнашиваться и мутнеть. Кроме того, естественный процесс возникновения катаракты зачастую усугубляется и другими факторами, среди которых:
- нарушения рефракции или другие офтальмологические заболевания;
- различные травмы зрительных органов;
- негативное воздействие ультрафиолетовых лучей;
- продолжительный прием кортикостероидных препаратов;
- наличие вредных привычек (курение или употребление алкоголя);
- осложнение некоторых заболеваний эндокринной системы;
- генетическая предрасположенность.

Кроме того, сегодня выделяют и врожденную форму катаракты глаза. Что это такое, понятно из названия. Отличие ее от традиционной формы заболевания заключается лишь в том, что врожденная формируется еще на стадии внутриутробного развития малыша. Она может быть вызвана лечением беременной женщины антибиотиками, а также такими перенесенными в это время инфекциями: корь, краснуха, токсоплазмоз, полиомиелит и сифилис.
ДИАГНОСТИКА КАТАРАКТЫ
Для того чтобы поставить диагноз, врачу необходимо исследовать остроту зрения пациента, глазное давление, определить поля зрения и т.п. Для этого используются стандартные методы диагностики: визометрия, периметрия, тонометрия, цветовое тестирование.
Для подтверждения катаракты необходимо исследование при помощи щелевой лампы — биомикроскопия, которая позволяет получить оптический срез хрусталика. Во время исследования специалист видит глазное яблоко детально, а так же имеет возможность изучить и более глубокие ткани, определить локализацию помутнений.
Следующим этапом диагностики является расчёт необходимых параметров искусственного хрусталика, который будет установлен в процессе операции. В эту группу обследований входит рефрактометрия, ультразвуковое сканирование, офтальмометрия и т.д.
Врач может посчитать необходимым проведение дополнительных исследований, таких как топографическое исследование роговицы, оптическая когерентная томография и другие.
Непосредственно перед госпитализацией проводится полный спектр лабораторных анализов – анализы крови, электрокардиограмма и некоторые другие.
Диета, окислительный стресс и катаракта
Окислительный стресс в организме возникает в случае дисбаланса вредных свободных радикалов и антиоксидантов, призванных защищать клеточные мембраны от разрушения. По одной из теорий в глазу окислительные процессы затрагивают протеины и жиры, что приводит к помутнению хрусталика и ухудшению зрения. Борьба со свободными радикалами посредством здорового питания, богатого антиоксидантами, может замедлить патологический процесс.
Попадают вредные молекулы в организм при употреблении вредной пищи, в случае воздействия загрязняющих факторов окружающей среды, курения и радиоактивного излучения. Все эти аспекты могут приближать хирургическое лечение зрелой катаракты.
Лечение катаракты и возможные противопоказания
Катаракта — это опасное офтальмологическое заболевание, которое требует обязательного лечения. Как только обнаружены первые симптомы, проводятся консервативные процедуры, для которых используются специальные капли. Однако несмотря на то, что они оказывают благотворное влияние на глаза и тормозят развитие катаракты, полностью избавить от данного недуга они не в состоянии. Единственным методом избавления от этой патологии является хирургическое вмешательство, цель которого заключается в удалении поврежденного хрусталика и замене его искусственным образцом. Как правило, такие операции проводятся довольно быстро и не вызывают осложнений. В большинстве случаев зрение удается полностью восстановить, а пациенты уверяют, что глаза не только видят лучше, но и гораздо меньше испытывают дискомфорт.
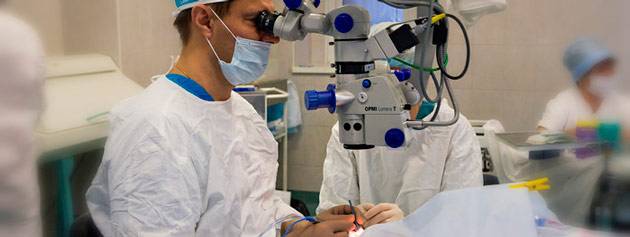
Абсолютных противопоказаний при удалении катаракты не существует, что говорит о том, что операция может проводиться в любом возрасте. Тем не менее, выделяют так называемые относительные противопоказания, о которых врач, проводящий операцию, обязательно должен поинтересоваться перед ее началом. К ним относятся:
- сахарный диабет;
- гипертоническая болезнь сердца;
- врожденные и приобретенные кардиозаболевания;
- хронические болезни.
Эти противопоказания необходимо учитывать во время подготовки к операции, однако наличие диабета или гипертонии не может являться однозначным запретом для проведения хирургического вмешательства. В любом случае окончательное решение должен принимать только квалифицированный специалист.
Группы риска
Наибольшее внимание проблеме катаракты у кошек симптомов и лечению недуга уделяют владельцы пожилых питомцев в возрасте 8-9 лет и старше. Активное развитие старческой катаракты протекает на фоне замедленного метаболизма и накопления больших объемов свободных радикалов в пожилом организме
За счет выраженного окислительного действия, молекулы свободных радикалов способы разрушать тончайшие структуры органов зрения.
Если рассматривать породную предрасположенность к возникновению этого вида недомогания, то наиболее часто вопросами, можно ли вылечить катаракту у кошек, задаются владельцы:
- Персидских котов;
- Экзотов;
- Британцев;
- Шотландцев.
Это связано со специфическим строением головы животного, которое сказывается на обеспечении тканей зрительных органов достаточным питанием. Удивительно, что беспородные создания страдают от подобных отклонений крайне редко.

Симптоматика
Катаракта при сахарном диабете характеризуется следующими симптомами:
- Снижение четкости зрения.
- Утрата прозрачности хрусталиком.
- Появление пятен или пелены перед взором.
- Невозможность чтения мелкого газетного текста.
Патология в хрусталике может проявляться иными негативными функциями (помутнение стекловидного тела, например).
Стоит отметить, что катаракта при диабете у пациентов развивается гораздо интенсивнее по сравнению с людьми, чей уровень сахара в крови находится в норме.
Лечение катаракты у диабетиков
Медики выделяют отдельный вид катаракты – диабетический, при которой в начале болезни отмечаются хлопьевидные помутнения под хрусталиком. Такие патологии распространены у молодых пациентов с 1-м типом сахарного диабета. Их уровень глюкозы в крови просто зашкаливает и сильно колеблется в течение дня.
Одной из терапевтических мер по отношению к таким больным можно назвать стабилизацию уровня сахара. Но помогает этот метод далеко не всем.
Все остальные назначения – капли, таблетки, мази, БАДы и использование методов народной медицины не приносят выздоровления, т.е. устранения помутнения хрусталика. С помощью капель дибикор, квинакс, тауфон и других пациент может лишь отсрочить прогрессирование катаракты.
Для пациентов, у которых одновременно присутствуют катаракта и сахарный диабет, операция может стать настоящей панацеей. Хирургические методы лечения катаракты обладают высокой эффективностью. После них помутневший хрусталик заменяется новым, искусственным.
Не спасают диабетиков с катарактой и очки. Удаление катаракты, особенно незрелой, проводится быстро и безболезненно, поэтому анестетиков почти не требуется. Продолжительность операции – примерно 10-15 мин.
Проведение операции
Ранее медики, проводившие операции на катаракте при диабете, имели ошибочное мнение – до удаления она должна была «вызреть». Сегодня у хирургов есть точное микроскопическое оборудование и лазерные технологии лечения, не требующие «созревания» катаракты.
Современные глазные хирурги пользуются разными методиками при удалении катаракты любой степени развития. Хрусталик может удаляться ультразвуком или лазером.
С помощью ультразвуковой и лазерной технологий хрусталик может быть удален через микроразрез, поэтому зачастую наложение швов не требуется. Это исключает риск развития астигматизма – послеоперационных изменений в форме роговицы.
В послеоперационный период пациент должен безоговорочно выполнять все предписания врача: капать глазные капли, контролировать сахар в крови, следить за своим здоровьем.
У некоторых больных после операции по удалению катаракты может усилиться диабетическая ретинопатия, что говорит о необходимости повторного визита к офтальмологу.
Этиология
Обычно катаракта появляется у старых кошек, но иногда патология регистрируется и у молодых животных. Точный патогенез заболевания до конца не изучен, но ученые выделяют группы риска и триггерные факторы, которые провоцируют помутнение хрусталика:
- генетическая предрасположенность – если родители страдают патологией, она может появиться и у потомства;
- возраст – уже через 2-3 года хрусталик теряет эластичность, его волокна грубеют и уплотняются;
- травмы – особо опасны проникающие повреждения, когда затрагивается роговица и склера;
- системные патологии – сахарный диабет, различные отравления;
- местные болезни, которые поражают орган зрения.
Если ваш питомец находится в группе риска, лучше заранее посетить врача. Катаракту проще предупредить, чем лечить в запущенной стадии.























































